病例介绍
女性,64岁,因“反复胸闷痛2月余”入院。
现病史:患者2月前无明显诱因下突发剧烈胸痛,向背部放射,伴冷汗、恶心,持续不缓解,心电图示:Ⅱ、III、avF导联ST段弓背向上抬高,诊为“急性下壁心梗”。急诊行冠造示右冠远段100%闭塞,回旋支中段40%狭窄,前降支中段70%狭窄,左室间隔支开口70%狭窄。在右冠远段植入一枚支架,术后予降压、调脂、抗凝、扩血管治疗。起病以来,饮食、睡眠尚可,二便正常,体重变化不明显。
既往史:有高血压病史10余年,目前服用络活喜、科素亚、倍他乐克,血压最高160/100mmHg。
查体:体温平,血压140/90mmHg。神志清,精神可,呼吸平稳,双肺呼吸音清,未及明显干湿啰音。心率70次/分,律齐,各瓣膜区未及病理性杂音。腹部(-),双下肢不肿。
辅助检查:
入院后查血尿粪常规、肝肾功能电解质、血糖、CK、CK-MB、CK-MM、cTnT、凝血功能、D-二聚体均正常范围内,甘油三酯稍高(3.31mmol/L),胸片无殊。
心电图:心率70次/分;Ⅱ、III、avF导联病理性Q波(图1)。
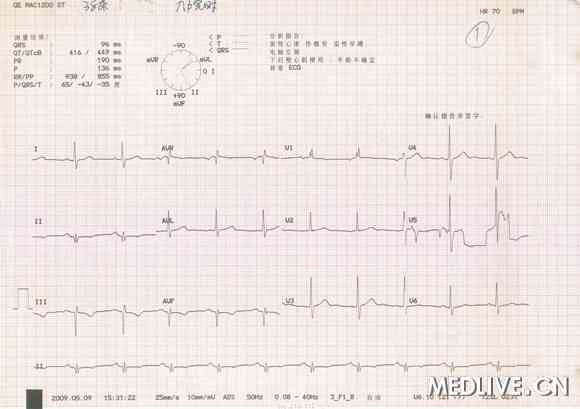 图1
图1 心超:各心腔大小正常范围,静息状态下左室下壁基底段收缩活动稍减弱,余室壁收缩活动未见异常,左室EF为60%;肺动脉不增宽。肺动脉血流图未见异常。
诊断:
2 高血压病
术后心电图较前无变化(图2)
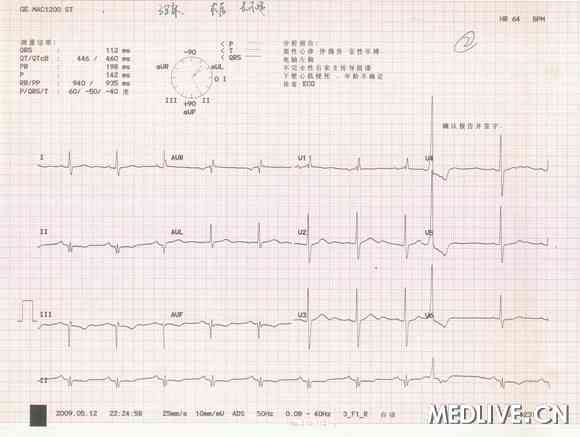 图2
图2
术后第一天
9:00 am 晨拔鞘管时诉恶心、出冷汗,测BP 115/60mmHg,HR 70bpm,无面色苍白,神志清楚,后自行缓解,现略感胸闷,无胸痛。查体:神志清,双肺听诊呼吸音清。心率70次/分,律齐。腹部无殊,右侧腹股沟穿刺处无渗血渗液。拔鞘后左下肢制动24小时。
10:00 am 诉恶心、手心出汗,无胸闷、胸痛、头晕。查体:神清,测BP 85/70mmHg,HR 54bpm,律齐,双肺听诊无殊,腹软无压痛,腰背部无疼痛,右侧腹股沟穿刺处无渗血渗液。考虑迷走反射,予NS 500ml静滴,阿托品5mg静推。复测BP 110/70mmHg,HR 70bpm,患者诉胸闷、剑突下不适,急查心电图,与前比较未见ST-T段动态改变,予消心痛一粒舌下含服,奥克40mg静推,患者胸闷、剑突下不适缓解。
术后第二天
8:00 am 诉胸闷不适,无明显胸痛,伴出汗、面色苍白,查体:神志清,脉搏较弱,BP 140/75mmHg,HR 90bpm,心肺听诊无殊。急查心电图(图3)提示II、III、aVF、V1-V4导联ST段抬高,aVL导联ST段压低>1mm。予心电监护、吸氧,急查心肌酶、cTnT正常范围内,予消心痛5mg 舌下含服,硝酸甘油20mg+5%GS 500ml静滴,欣维宁10ml静推+90ml静滴。患者胸闷未缓解,再次复查心电图(图4)提示窦速、抬高ST段有回落但未恢复至基线,心电监护可见室性早搏。考虑患者急性下壁再梗、前壁心梗,亚急性支架内血栓形成可能,联系心导管室拟行急诊冠脉造影术,并告知患者家属患者目前病情危重。
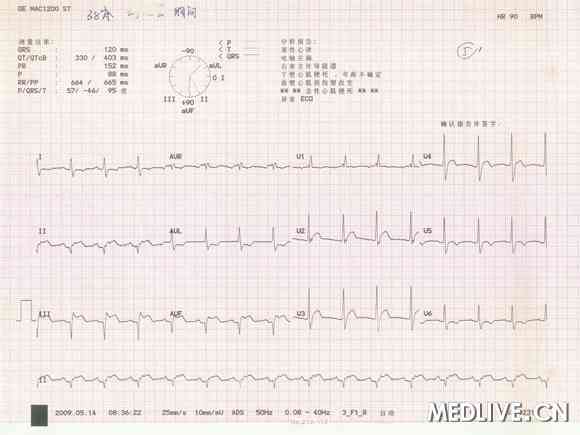 图3
图3
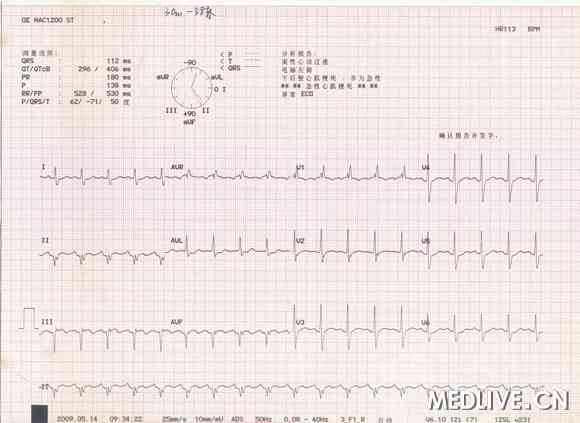 图4
图4 遂至导管室,穿刺右侧桡动脉,行冠脉造影见:左主干未见明显狭窄;左前降支近中段原植入支架内未见明显血栓形成,中远段管壁不规则,第一对角支细小开口狭窄80%;左回旋支血管迂曲,中远段狭窄40%。右冠中段管壁不规则,远段原植入支架内未见明显内膜增生,左室后支和后降支未见明显狭窄。手术成功,拔鞘,以桡动脉压迫器压迫桡动脉穿刺处,术中用肝素2500U,术后转至心监。
3:00 pm 患者转入心监后,自诉胸闷缓解,无气促,查体:嘴唇发绀,无贫血貌,HR116次/分,Bp130/85mmHg,双肺未及啰音,心脏未及杂音,穿刺部位未见渗血渗液。指尖氧饱和度90%(吸氧3L/min),心电图(如5)提示II、III、AVF成QS型伴T波导致,V1-3T波倒置;
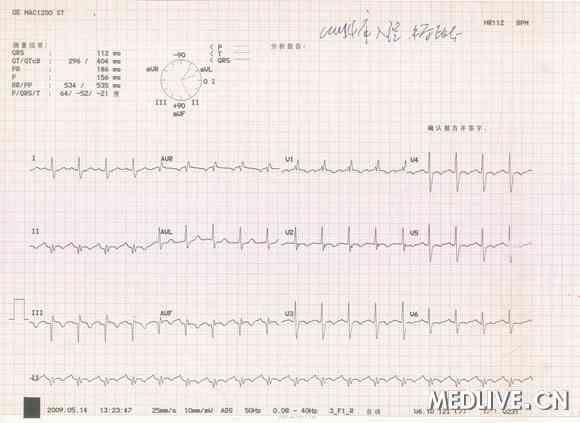 图5
图5 予查血气、Dimer、心肌酶谱,急诊行肺动脉CTA,后安返病房。
血气分析pH: 7.450;PCO2: 28.00mmHg;PO2: 54.00mmHg;HCO3-: 19.50mmol/L;CO2ct: 20.40mmol/L;BE-b: -3.30mmol/L;SBC: 22.20mmol/L;BEecf: -4.50mmol/L;SO2c: 89.0%;
其它血报告:D-二聚体: 5.83mg/L;cTnT: 0.380ng/ml;NT-proBNP: 517.0pg/ml;CK: 266U/L;CK-MB: 20U/L;CK-MM: 246U/L;
肺动脉CTA:左右肺动脉分叉处,双侧上叶肺动脉及下叶肺动脉,右中叶肺动脉及左侧舌段肺动脉分支内见多发条状低密度充盈缺损影,肺动脉主干内造影剂充盈良好。两肺通气灌注不良,未见实质性病变。两侧胸腔未见积液。
9:00 pm 介入科行肺动脉溶栓+IVC滤器植入术
穿刺右股静脉,插管至下腔静脉内造影显示:下腔静脉血流回流通畅,流速较慢,肝静脉、双肾静脉显影。在肾静脉入口下方腔静脉内置入滤器一枚,重新造影显示;下腔静脉回流通畅,滤器位置无移位,局部加压包扎右股静脉穿刺点。
穿刺右侧锁骨下静脉,导管置于肺动脉主干造影显示:右肺动脉主干、右上肺动脉、左下肺动脉内见充盈缺损,经导管灌注尿激酶250,000u,局部外固定导管,结束手术,患者安返病房。
介入术后第三天:
患者无胸闷气促等不适,心率降至70bpm左右。介入下再行肺动脉造影见:右肺动脉主干、右上肺动脉、左下肺动脉均通畅,故予拔管停尿激酶灌注。复查血气(未吸氧状态下)恢复正常:pH: 7.400;PCO2: 41.00mmHg;PO2: 91.00mmHg;SO2c: 97.0%;复查Dimer:1.80mg/L。病人肺栓塞明显好转。同时今日行彩超示:左股总动脉及右侧腘动脉斑块形成;下肢深静脉血流通畅。
出院前复查肺动脉CTA:肺动脉栓塞治疗术后,肺动脉主干、双侧肺动脉及其主要分支显示可,走行自然,管腔内未见明显充盈缺损。Dimer:1.0mg/L。
口服药物:阿司匹林 100mg qd;氯吡格雷 75mg qd;华法林 1.75片 qd,口服3个月-半年,服药期间随访出凝血功能,使INR在2.0左右
讨论:
首选是这个病例的诊断,患者多次cTnT和心肌酶谱检查均显示正常,虽然患者就诊是心电图仍然显示II、III、avF导联ST段抬高,并且冠脉造影显示右冠完全闭塞,但根据心肌梗死的全球统一定义判断患者急性心肌梗死可能性不大,患者就诊时可能为亚急性心肌梗死,但由于急诊时测定心肌酶谱和cTnT需要一定的时间,如果一味等待血清学结果就可能耽搁患者治疗,尤其是急诊PCI治疗,延误door to needle的时间,所以患者就诊时根据患者的症状和心电图行急诊PCI治疗是当时最佳治疗方案。但患者行急诊PCI后又出现胸闷等不适,而且心电图显示II、III、avF导联ST段出现抬高,此时最主要的问题是需要排除是否出现支架内血栓形成,一旦出现急性支架内血栓,患者的死亡率会显著增加,因此再次急诊冠脉造影是必须的。
患者术后第一天拔鞘时出现诉恶心、出冷汗,胸闷、剑突下不适,此时应当考虑为拔鞘所致的迷走反射,而且经过治疗后患者症状及体征得到好转也支持迷走反射的诊断;术后第二天患者再次出现胸闷不适,伴心电图ST段改变,经冠脉造影显示支架通畅,无支架内血栓形成的证据,此时应当考虑可能出现肺栓塞,由于患者卧床,完全有可能下肢深静脉合并血栓形成,在第二天脱落后引起临床症状,而且肺栓塞在临床上与急性心肌梗死有时候非常难以鉴别,但如果患者最初心肌梗死发病时为胸痛,那么支架内血栓形成时的症状也应该为胸痛,但此次患者最主要的症状为胸闷,没有胸痛发生,所以支架内血栓或者再次心肌梗死的可能性不大,所以出现了误诊。当然此时推断患者入院时是否就已经合并肺栓塞了呢?这种可能性不大,虽然患者的心肌梗死为亚急性的,因为多次查cTnT不高,说明患者心肌梗死发生至少1周以上,由于心肌梗死导致的高凝状态,完全有合并肺栓塞的可能,但患者入院时查D-二聚体并不升高,因此可以排除入院时合并肺栓塞的可能。最有可能还是患者术后第二天出现肺栓塞,此时有发生肺栓塞的基础,那就是术后卧床24小时。从这个病例来看,有时候临床上肺栓塞和急性心肌梗死还是难以鉴别,虽然这例及时得到诊治,而且没有出现不良事件,但还是有很多教育意义的,对于从股动脉行介入治疗的患者,术后卧床时间不宜过久,及时卧床,也应当鼓励患者及患者家属加强下肢护理,通过按摩、足背的活动减少下肢深静脉血栓形成的机会。





